分享到:
- 微信
- 微博

健康是幸福生活的重要指标。截至2019年末,我国以心脑血管疾病、癌症、慢性呼吸系统疾病和糖尿病这四类疾病为代表的慢性非传染性疾病导致的死亡人数占总死亡人数的88%,导致的疾病负担占总疾病负担的70%以上,是我国最大的疾病负担,也是建设健康中国的重中之重。

2024年《政府工作报告》提出要“提高医疗卫生服务能力”、“促进医保、医疗、医药协同发展和治理”、“以患者为中心改善医疗服务”、“引导优质医疗资源下沉基层”等。
2024年,我国慢病防治工作还有哪些短板?医保是否应该更多向慢病管理倾斜?中国有哪些可推广的慢病管理“优秀样板”?第一财经《首席评论》专访北京大学第一医院教授、心内科首席专家、国家冠心病介入治疗质控中心主任霍勇。

我国慢病防治还有三个短板
第一财经:霍教授,您认为我国慢性病防控过程中还存在哪些不足?
霍勇:我们国家在过去的几十年,慢病发病死亡、疾病负担在上升,更重要的是我国快速人口老龄化,再加上各方面因素,包括饮食卫生、空气污染,也包括公众卫生健康水平观念,要急剧改变。这种改变最主要是指农村,农村老百姓的健康意识不足,比如农村更容易吃得不健康。所以在农村,可能很大程度上慢病发展的更快。在这个形势下,我们如何针对慢病进行防控?这需要国家要有整体的战略。
从2018年开始,我们国家推动《健康中国行动计划》,已经非常明确地从规划到财政支持,到各方面的具体行动,都已经谋划和整体布局。

但是,我认为我们还需要进一步努力,因为当前我国慢病发病死亡的势头上升还是很迅猛。数据显示,我国近90%的死因是死于慢病,但是近90%死于慢病的这些人中,大多数人的平均寿命才60岁左右,慢病患者寿命远远低于人均期望寿命十几岁,说明慢病死亡的人群中,大部分是因为这些疾病因病早死。

从这个角度来说,我们对慢病的防控不仅仅是减少整个社会死亡的问题,还有要解决社会相当多的早死,或者说改善人口的这种结构这个角度来说,我们应该更好地使疾病现在的状况得到有效的改善。
但是到今天,我们国家慢病防控仍然还有很多短板。第一个就是关于慢病防控的一个支付,就是说费用和医保的问题。第二个问题就是关于慢病防控中间,如何更好地运用现在的信息化的手段,尤其是互联网、大数据、人工智能。第三个是如何更加有效地探索一些适合我国国情的慢病防控模式,并在国家层面上把这些模式更好地总结推广
慢病管理需要一个整合的支付体系医保为重要引导
第一财经:从支付角度来看,我国医疗保障体系覆盖面是比较广的,既包括城镇,也包括乡村。但是如您所说,可能在农村地区,它的支付能力相对来说是比较欠缺的。关于支付方面,您有一些什么样的建议?

霍勇:我们国家在慢病防控的财政投入方面,做得远远不够。尽管医保,还有比如大病救治、公共卫生服务项目等,都对慢病防治有一定的支付。但是大部分医保局限在“院内救治、住院给钱”,而慢病管理大部分是在“院外的、长期的”,不仅仅是服药的问题,问题是需要管理,包括如何做好慢病患者的长期监测?病情有了变化,如何发现?他管理得不好,怎么改变?这些管理的过程,我们是没有人付费的。
再说到公共卫生服务项目,这是我们国家单独的一个项目。在慢病部分,公共卫生服务项目支付的,真正落实到高血压、糖尿病患者头上的钱非常有限。并且在公共卫生服务项目中还包括孕产妇保健、疫苗接种等,真正针对慢病,这是非常小的一部分。
这么一块一块国家该付的钱,都从不同的来源去支付,实际上不容易整合,我希望慢病管理应该(有)独立的一个整合支付体系。所有的慢病患者应该根据实际用药、管理的需求,也测算一下我们国家能够筹集的财力相适应的一个支付水平。
但是我相信,不可能所有人长期慢病管理都归国家出钱,这是不可能的,但是我们必须得要使医疗的公平性,尤其在慢病管理,它要集中进行有效的管理,国家无论从政策上、规划上,必须得先投钱,国家先出“引子钱”。但是现在的问题是钱投得很少,或者钱投得不合理。这就是我们国家慢病防治中间支付体系中,尤其是医保、公共卫生的一些问题。
从国际上的经验,以及我们国家近些年的探索,要解决慢病防控医保支付的问题,除了国家要有政策、拿出钱来,要引导防控的工作之外,更重要的是要发挥社会资源和患慢病的这些个体,他们的积极性。社会资源方面,我们应该鼓励商业保险能够加入慢病防控体系。未来慢病防控的国家支付标准就支付基本药物目录,其他的药物商业保险可以覆盖。患病个体方面,个人是自己健康的第一责任人,也是慢病管理的第一责任人,所以我个人觉得,患者分摊一定的医疗费用,是非常合理的。所以从慢病管理来讲,政府资金的投入、政策,社会资源、商业保险,以及个人的负担,我觉得应该合理地分配。
尽管我们国家现在大的方面也是往这方面筹划、努力,但是速度太慢。比如商业保险,也有很多商业保险公司来找我们:“哪些病愿不愿意我们一起合作测算?”你看现在真正的商业保险非常有限,我们应该有很合理的数据提供给他们,让他们能够很好测算投入的钱到底有多少回报,要提供给这些企业比较可靠的数据去分析去测算它的商业模型。另外,如果能真正有效地鼓励个人参与商业保险,本身也是患者自己投入的一个部分。
第一财经:商业补充保险的产品,其中会覆盖到如“重疾”、“大病”等保险,很多我们周围的亲人朋友也有去购买的。从您的行业实践观察来看,它其实离慢性病防治的实际需求还有很多空白的地方,对吗?
霍勇:保险公司,他们来设计慢病防治产品的时候,现在也存在着很多问题。一个,他们很难设计出来带病投保,生了病大部分就不能投了。但是个别的,比如生了病住院,还能投一点,但都是象征性的。真正的有针对性的或者说比较合理设计的慢病产品,比如我得了心梗了,现在我为了心梗不要再复发,提高长期的保障水平,该支付多少钱?这个好像现在没有这种产品。带病投保实际上是很重要的一个保险领域,只是现在数据拿不到。而且我们国家由于公立医院医保支付对数据的掌握有绝对优势,主要的数据是来源于这儿,所以让商业保险来测算,比较难,确实是比较难。
第一财经:所以这些保险产品比较契合或者高效的设计,还是有赖于我们把核心的数据、信息,对他们进行开放。我理解您在提案当中也是希望帮助这个行业,让他们有机会拿到这些关键的数据,来使得他们有能力向大众提供这样的保险产品和服务,对吗?
霍勇:确实是。我们国家应该特别强调,未来如何更好地整合这些资源,而不仅仅是政府从医保中间支付。当然医保支付肯定是需要支付的,如果说医保不支付慢病,或者说不支付长期管理的慢病,那这个医保我个人觉得不是一个合理的医保。换句话说,医保不能只管住院、手术,因为国家筹集的医保经费,它的目标是为了健康,不是仅仅为了治病,以“疾病为中心”到“健康为中心”的战略转移,医保首先要体现出来。因为你知道,得了一次心肌梗死,再得心肌梗死的风险很高,医保不能仅仅只负担“你得了心肌梗死,我给你治这个病”,那大部分人是治了,也一定程度上好了,并不是叫痊愈,但是他的后期管理、二级预防很重要。这些管理和二级预防,医保可以说我不付这些钱。只是说你有高血压,医保付点高血压的药费,有糖尿病,医保付点糖尿病的药费,但这和整个慢病管理,和得了心梗以后长期的管理,这个差别太大了。所以医保要主动地支付、规划这一部分。而且未来医保支付的这一部分,应该成为我们更多的商业保险引导,或者一定程度上能够看出来我们政策的投入,使社会资源更加有信心投入这方面。
好的慢病管理模式应该是多方共赢
第一财经:您刚才在慢病防控的建议中,还提到一个是模式的推广。什么是好的模式?
霍勇:慢病管理的模式,比如说像海南。海南在过去的几年里特别强调“医疗机构要参与慢病管理”,所以它把“所有的医疗机构都应该建立慢病管理科,或者慢病管理中心”加入到管理模式中。这样就使得医疗机构在慢病管理中间发挥了更大的作用,不仅仅只在基层。因为慢病患者相当一部分都是在医院进行救治过程,救治完去管理,这是很容易联动的一件事情,在这个方面,我认为海南已经实现了。它发的省卫健委的文件,要求每个医院都要建慢病管理中心,这几年也取得了很大进展。

霍勇:最近我去了几次天津,天津市对于慢病管理也有非常好的经验,让我感受最深的就是说天津市一共有286个社区卫生站,把所有的社区卫生站都纳入了慢病管理的这个体系。

从我个人来说,天津的模式的第一个特点,就是实现了医保向慢病管理的倾斜,包括慢病管理患病患者的筛查,患者长期从居家到医疗机构管理模式的联动,还包括社区卫生服务中心的培训、装备等。第二个就是建立了一个信息化的平台,联动到每个社区卫生服务中心和每个患者。第三个,有一个专业的团队。这个团队是由管理平台的人和公共卫生服务的专家一起,评估对管理慢病患者的管理水平,根据管理的指标和质量进行绩效考核,这样的话,每一个基层医生就更重视管理的质量,使慢病管理质量大大提升。第四个,真正调动了基层医务人员的积极性。因为他有绩效考核,做得好就可以获得薪酬奖励。所以天津这个模式,我觉得是值得我们很多地区去借鉴的。
第一财经:天津这种模式是不是比较适合在它本地的医保是有结余或者相对充裕的情况下,才有能力做这样一个调整?
霍勇:从2022年到2023年一个年度,天津医保支付给这个平台的钱和原来差不多,但是这个钱通过有效团队的管理和绩效考核,现在最主要是针对糖尿病的管理,除了对糖尿病患者管理质量提高以外,更重要的是医保支付的钱花到病人身上的钱是减少的。医保原来这笔钱是支付到医院或者支付到社区,整个支付这么多钱,但是把这个钱放在这个平台上,由这个平台来支配,总体上钱是减少的。不仅减少了,而且这个钱里面相当一部分是通过这个平台来进行医生的绩效考核,发给医生的钱是多的。

天津市糖尿病管理“成绩单”:截至2023年9月,天津市糖尿病健康主管机构通过规范行为、控制成本和开展健康管理,实现总体结余5亿元,结余率超20%。结余留用资金计为医疗服务性收入,主要用于医务人员薪酬分配。
本期节目
编导 官悦
制片人 尹淑荣
文章作者

让展品变商品:进博会上的创新孵化与市场深耕丨首席评论

在进博会创新孵化专区 捕捉未来科技的“早期信号”
在第八届进博会的创新孵化专区,未来科技的雏形正在形成:从家庭机器人到AI大模型,从智能制造到生活科技......这些创新灵感来自不同的国家与行业,却在同一个舞台上完成从“理念”到“产品”、从“参展商”到“合作方”的跃迁。
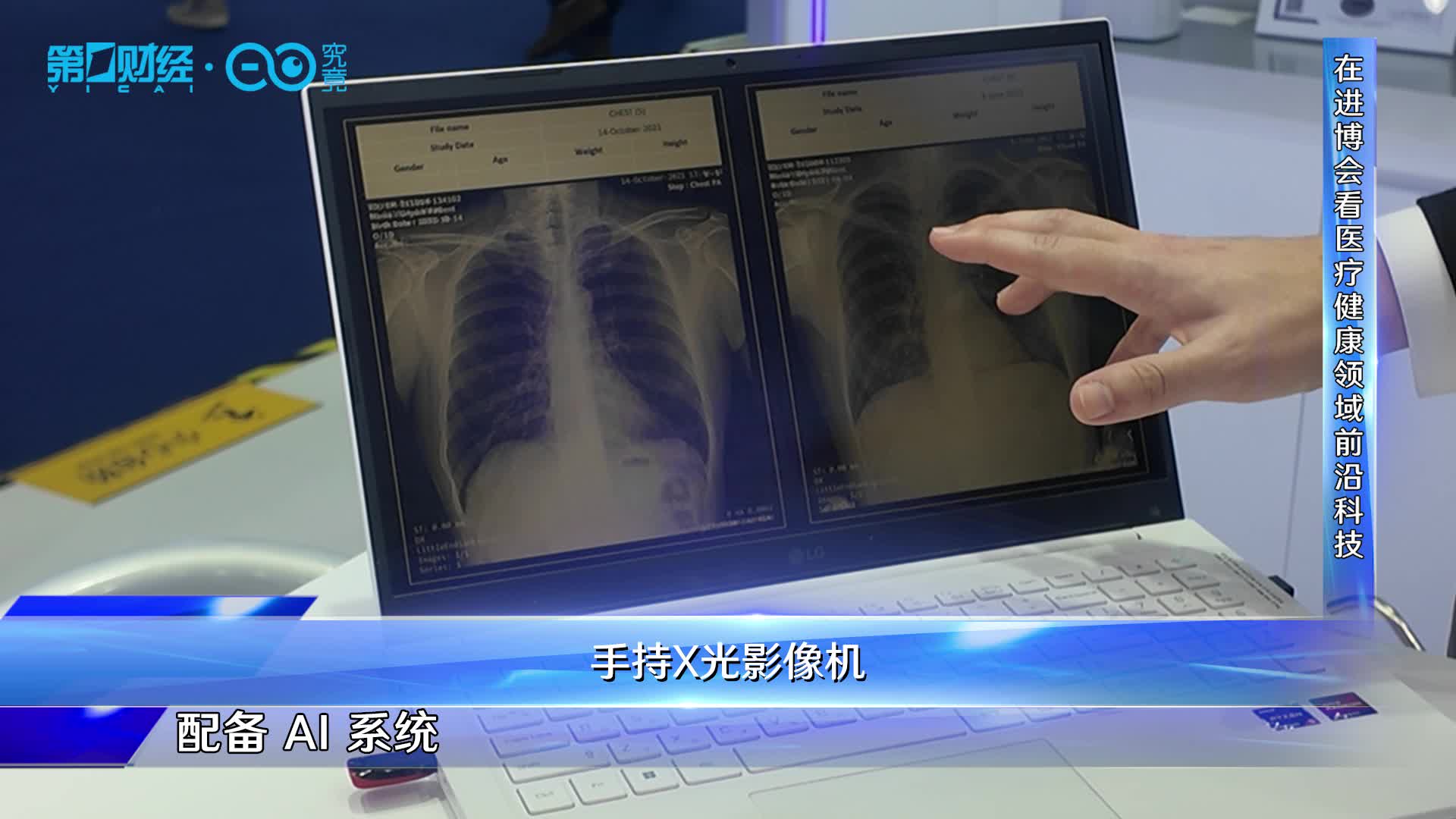
在进博会看医疗健康领域前沿科技
第八届进博会有哪些医疗健康领域的前沿科技?脑机接口、医学影像、面向老年人口的健康养老服务有哪些新亮点?第一财经《首席评论》节目来到进博会医疗器械及医药保健展区、创新孵化专区等进行了现场采访。
中国碳市场“十五五”发展路线图丨首席评论

